Ból to temat złożony i skomplikowany, jednak zebrany przez ostatnie pół wieku dorobek naukowy wokół tego zjawiska i mechanizmów za nim stojących prezentuje nam dość konkretny (choć oczywiście wciąż niepełny) jego obraz. Tym bardziej zadziwiający jest brak powszechnie dostępnej o nim wiedzy, nie tylko wśród „typowych Kowalskich”, ale również specjalistów w dziedzinach, w których jednym z głównych dążeń jest eliminacja bólu – fizjoterapeutów i lekarzy.
Niespełna 400 lat temu francuski filozof Kartezjusz zaproponował przełomowy wówczas koncept rozumienia bólu. Jego model dualistycznej teorii bólu zakładał w dużym uproszczeniu redukcję fizycznego doznania bólowego do reakcji mózgu na zewnętrzny bodziec – parafrazując – jeżeli ktoś uderzy się małym palcem u nogi o biurko, uruchomi to sygnał do mózgu wywołując tam „pewien mechanizm, który powinien wprowadzić do umysłu poczucie bólu, jako zachodzące w nodze” [1]. Na pierwszy rzut oka pomysł taki wydaje się nie tylko oczywisty, ale również dość wyczerpujący. Nic bardziej mylnego!
Pomijając opis kilku teorii myślicieli żyjących w następnych pokoleniach po Kartezjuszu; w 1965 Ronald Melzack i Patrick Wall opublikowali teorię bramki kontrolnej uwzględniającej rolę rdzenia kręgowego w odbiorze bólu oraz tłumaczącej od czego zależy, który impuls faktycznie zostanie „odczytany przez mózg”. Nie minęło 40 lat, a Melzack dokonał kolejnej rewolucji w sposobie myślenia o bólu i zaprezentował rozwinięcie poprzednich swoich idei – model neuromatrycy [2]. Refleksje nad takimi zjawiskami jak bóle fantomowe skłoniły go do wniosku, iż ból nie może być bezpośrednio związany tylko z uszkodzoną czy chorą tkanką. Zasugerował więc, że to ośrodkowy układ nerwowy (OUN) jest odpowiedzialny za wywołanie bólu, a niekoniecznie nerwy obwodowe. Zgodnie z teorią – neuromatryca składa się z kilku stref OUN składających się następnie na sygnał, który pozwala bólowi „dojść do głosu”. Tymi obszarami są: rdzeń kręgowy, pień mózgu, wzgórze, układ limbiczny oraz kora mózgowa. Dla bardziej obytego z anatomią i fizjologią czytelnika, jasnym będzie, iż wśród wymienionych ośrodków oprócz tych odpowiedzialnych za podstawowe funkcje żywego organizmu, znalazły się również te odpowiedzialne za np. emocje czy myślenie. Tym sposobem przechodzimy do sedna tematu – na nasze odczucie bólu wpływają jednorako:
- sygnały sensoryczne ze skóry, układu mięśniowo-szkieletowego oraz organów wewnętrznych,
- obszary mózgu związane z emocjami oraz ściśle powiązane z nimi funkcje regulacji gospodarki hormonalnej,
- obszary mózgu związane z funkcjami poznawczymi odpowiedzialne za np. wspomnienia przeżytych doświadczeń, osobowość, poczucie sensu, stany skupienia czy lęku.
Co więcej, wymienione czynniki działają na zasadzie wzajemnego feed-backu i w pewnym sensie „nakręcają” się wzajemnie. Wspomnieć wypada też, że sam model wychodzi poza zwykłe odczucie bólu i dyskomfortu. Wyjaśnia on, iż efektem „programowania neuromatrycy” wyżej wspomnianymi „danymi” jest też utrwalanie przez OUN świadomych i odruchowych wzorców zachowań (działania), strategii radzenia sobie z bólem oraz hormonalnych „programów” regulacji stresu [3].
O tym jak wielką mocą wyjaśniającą odznacza się model neuromatrycy oraz o sloganie – pain is in the brain – świadczą liczne badania empiryczne, zarówno te pochodzące sprzed publikacji dokumentów przez Melzacka, jak i długo po niej. Oto omówienie wybranych kilku z nich:
- w grupie 98 osób bez dolegliwości bólowych, u ponad 50% rezonans magnetyczny wykazał anomalie (wypukliny, przepukliny oraz protruzje) krążków międzykręgowych [4];
- na grupie prawie 3 tysięcy badanych udowodniono, iż ból biodra i kolana może istnieć bez patologii oraz osoby z patologią mogą nie odczuwać bólu [5];
- patologie strukturalne barku są obecne zarówno u osób symptomatycznych i asymptomatycznych [6];
- obiektywne dane medyczne (wywiad, testy, badania obrazowe) nie zawsze przewidują niepełnosprawność wywołaną bólem [7];
- praca przeglądowa analizująca badania na 277 uczestnikach wykazała brak różnicy w efektywności między prawdziwymi operacjami chirurgicznymi w ortopedii, a pozorowanymi operacjami (operacjami placebo) [8];
- badanie kohortowe na ponad 3,3 tysięcznej populacji nie znalazło związku między zmianami degeneracyjnymi w odcinku lędźwiowym, a obecnymi i przewidywanymi dolegliwościami bólowymi tej części ciała [9];
- przynajmniej 2/3 przypadków dyskopatii regeneruje się samoistnie (a więc badania obrazowe, z którymi pacjenci udają się do specjalistów mogą być na tym etapie już nieaktualne) [10];
- najbardziej wyraźnym biomarkerem bólu przewlekłego są zmiany w funkcji i strukturze korowych obszarów mózgu – niezależnie od diagnozy [11].
Zarówno teoria jak i praktyka doprowadziły więc do ukucia obecnego paradygmatu nauk o bólu – modelu biopsychospołecznego; a w 2020 roku Międzynarodowe Towarzystwo Badania Bólu (ang. IASP) zaktualizowało definicję bólu jako „nieprzyjemne sensoryczne i emocjonalne doświadczenie związane z rzeczywistym, bądź potencjalnym uszkodzeniem tkanek” [12]. Innymi słowy – ból jest zawsze doświadczeniem subiektywnym, na które wpływają tak czynniki biologiczne, jak i psychospołeczne. To tak jakby nasz OUN dokonywał oceny sytuacji i wydawał „opinię”. Sam model zaś jest uzupełnieniem modelu Melzacka o czynniki społeczne takie jak np. problemy ekonomiczne, relacje z innymi ludźmi czy korzyści społeczno-finansowe ze strony państwa lub otoczenia.
O ile teoria Kartezjusza była swego rodzaju wstępem do rozwoju dzisiejszych nauk o bólu, w pewnym sensie w wielu dzisiejszych umysłach nie rozwinęła się ona wiele dalej. „Jeżeli boli mnie odcinek lędźwiowy to – oczywiście – wypadł mi dysk i naciska na nerw”; albo „moje kręgi się poprzestawiały i – oczywiście – ktoś musi mi je ponastawiać”. Jak okaże się w dalszej części niniejszego artykułu, taki sposób myślenia potrafi zbierać swoje żniwo w postaci zdrowia wielu osób. Artykuł ten jest więc próbą „odpakowania” skomplikowanego zagadnienia jakim jest ból i przedstawienia zrozumiałego i funkcjonalnego modelu aktualnego spojrzenia na to zjawisko.
TRZY OBLICZA BÓLU
W roku 2014 Jo Nijs wraz ze współpracownikami opublikowali dokument, mający być propozycją kryteriów klasyfikacji zjawiska bólu na trzy rodzaje: ból neuropatyczny (pochodzący bezpośrednio ze zmian nerwów), ból nocyceptywny (będący prostą odpowiedzą organizmu na uszkodzenie tkanki) oraz ból wywołany centralną sensytyzacją (również: uwrażliwieniem ośrodkowym, ang. central sensitization, CS) [13].
Centralna sensytyzacja jest terminem nieco wcześniej pomyślanym na potrzeby nazwania kondycji układu nerwowego związanej z rozwojem, utrwaleniem i potęgowaniem bólu przewlekłego. Odzwierciedla się zwiększoną reaktywnością OUN na normalne lub podprogowe bodźce oraz obniżeniem progu subiektywnie odczuwalnego bólu. W następstwie reakcja ta pociąga za sobą aktywację rejonów mózgu niezwiązanych z odczuwaniem bólu ostrego. Proces ten często zaczyna się od faktycznego stanu urazu czy choroby, który zostaje następnie przeciągnięty w fazę chroniczną [13, 14]. Przekładając to na bardziej zrozumiały język – osoby z CS odczuwają dolegliwości bólowe kojarzone z tkankami, które są już dawno wyleczone, a za to wszystko odpowiedzialny jest przewrażliwiony układ nerwowy, pociągający za sobą rozregulowany układ hormonalny.
W 2021 roku z kolei, IASP wypuściło nowe kryteria dotyczące bólu i wprowadziło do literatury nowe pojęcie – bólu nocyplastycznego. Jak uważa sam Nijs – kliniczne kryteria IASP dla bólu nocyplastycznego pokrywają się z kryteriami dla bólu wywołanego CS, ale są bardziej solidne, kompleksowe, lepiej rozwinięte i niosą większy potencjał. Sam ból nocyplastyczny zdefiniować można w skrócie jako: co najmniej 3-miesięczny, niespecyficzny (niemożliwy do wyjaśnienia uszkodzeniem tkanki) ból miejscowy, niosący pewne znamiona nadwrażliwości [15]. Wszystkie trzy kategorie bólu, w tym CS i ból nocyplastyczny zostaną rozwinięte w drugiej części artykułu.
BÓL NEUROPATYCZNY
Pierwszym krokiem w zdiagnozowaniu jaki w ogóle rodzaj bólu odczuwamy powinno być sprawdzenie czy ból ten nie jest przypadkiem bólem neuropatycznym. Ten rodzaj bólu zdefiniować można jako „powstały w bezpośredniej konsekwencji uszkodzenia lub choroby układu nerwowego”. Ból neuropatyczny może być zarówno obwodowy (np. ucisk nerwu w kończynie górnej), jak i centralny (związany z rdzeniem kręgowym lub mózgiem).
O ile problemy dotykające centralny układ nerwowy są związane raczej z poważnymi stanami chorobowymi w rodzaju udaru czy nowotworu, tak bóle związane z układem obwodowym są dość charakterystyczne i nie tak rzadkie. Powstają w takich stanach jak ucisk czy napięcie nerwu obwodowego, uraz w miejscu przechodzenia nerwu oraz zapalenia tamże. W przypadku nie-nagłego uszkodzenia nerwu, zaburzenie przewodnictwa odbywa się etapami, które charakteryzują się z kolei specyficznymi odczuciami, tj.:
Tabela 1. Zaburzenia przewodnictwa
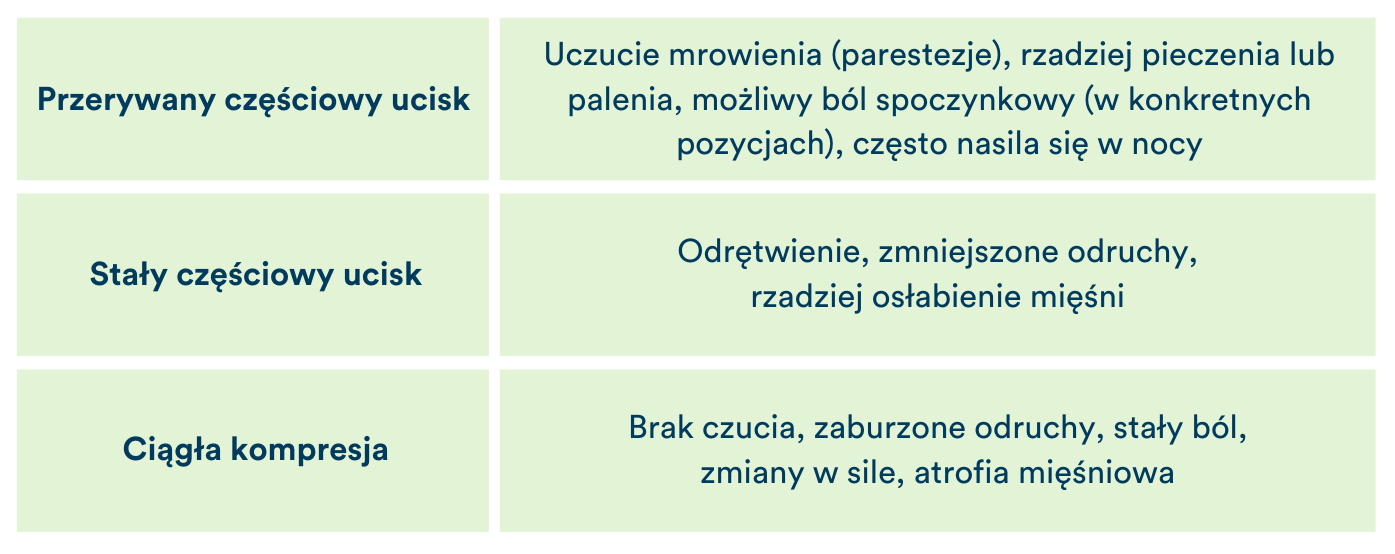
W dużym uproszczeniu, to czy „nasz” ból jest neuropatyczny, najłatwiej rozpoznać po jego promieniującym charakterze wzdłuż kończyn, uczuciu mrowienia/odrętwienia i ewentualnymi przebytymi urazami/chorobami, które mogły mieć wpływ na nerw. Istnieje jedno „ale” – ból ten musi występować zgodnie z przebiegiem nerwów oraz mieścić się mniej-więcej w granicach dermatomów [13]. Skąd mieć pewność czy tak jest? Z tym już najlepiej udać się do specjalisty.
BÓL NOCYCEPTYWNY
Kiedy uda nam się logicznie wykluczyć ból neuropatyczny, stoimy przed pytaniem – nocycepcja czy nocyplastyka? Skupmy się na razie na bólu nocyceptywnym. Jest on niekiedy nazywany eudynią – „dobrym bólem”. Dobrym dlatego, że jego funkcją jest informowanie nas o tym, iż w tkance doszło do jakiegoś urazu i, jak można się domyślić, pełni tym samym rolę ochronną. Kiedy dochodzi do uszkodzenia tkanki, np. naderwania, specjalne receptory bólowe rozmieszczone na zakończeniach naszych nerwów wysyłają impulsy do OUN w celu pobudzenia układu współczulnego. Upraszczając – nocycepcja daje nam sygnały w rodzaju: „prawdopodobnie doszło do skręcenia kostki, nie biegnij dalej, bo możesz doprowadzić do jeszcze gorszego stanu”. Inne określenie, z którym powinno się kojarzyć ból nocyceptywny to „ból ostry”. W związku z tym, że za dolegliwości faktycznie odpowiada uszkodzona tkanka i powinny one ustąpić wraz z procesem gojenia, ból ten nie powinien przekraczać 3 miesięcy.
Wg. wspomnianego wyżej dokumentu Nijsa i in., ból nocyceptywny można odróżnić od bólu nocyplastycznego odpowiadając na pytania stawiane w poniższym algorytmie [13]:
Ilustracja 1. Algorytm diagnozy bólu
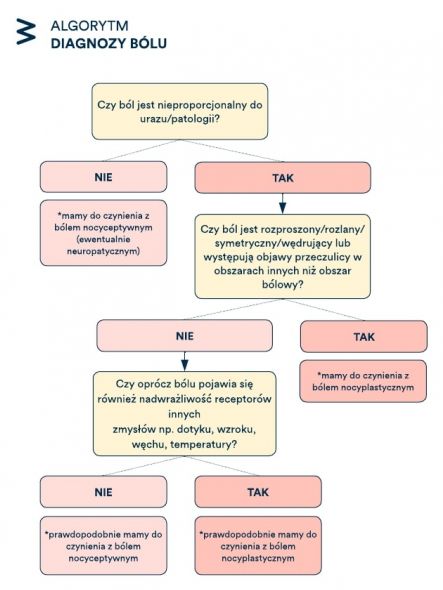
Omówiwszy dwa „intuicyjne” rodzaje bólu, pora na przedstawienie trzeciego, najciekawszego oblicza bólu – bólu nocyplastycznego.
BÓL NOCYPLASTYCZNY
O tym z czym powinniśmy kojarzyć ból nocyplastyczny wspomniałem już wcześniej, a widmo tego tajemniczego zjawiska unosi się nad tym tekstem od samego jego początku. Dla porządku pozwolę sobie przypomnieć definicję IASP. Ból nocyplastyczny jest to ból, który:
- ma charakter przewlekły tj. trwa co najmniej 3 miesiące,
- ma charakter raczej miejscowy i ciągły niż nieciągły,
- nie da się go wyczerpująco wyjaśnić przez mechanizmy nocycepcji i neuropatii,
- może przejawiać cechy jakiegoś rodzaju nadwrażliwości, obecne przynajmniej w rejonie ciała objętym bólem.
W przeciwieństwie do nocycepcji, ból nocyplastyczny jest kojarzony z terminem „maldynia” – „ból zły”. Powodem takiego określenia jest zaprzestanie pełnienia przez niego funkcji ostrzegawczych i ochronnych. Tak więc ze zjawiska korzystnego dla naszego ciała, staje się dolegliwością.
Nadwrażliwość przywoływana wcześniej w tym przypadku powinna być kojarzona przede wszystkim z dwoma terminami:
- allodynią – czuciem bólu podczas sytuacji, które są normalnie bezbolesne np. dotyk;
- hiperalgezją – wzmocnionym odczuwaniem bólu np. bardzo bolesne przeżywanie bólu o zazwyczaj umiarkowanym poziomie.
Jako często idące w parze ze zjawiskiem centralnej sensytyzacji, które w tej pracy pozwolę sobie traktować zamiennie z bólem nocyplastycznym i bólem przewlekłym, oprócz powyższych cech wymienia się również [13]:
Tabela 2. Dodatkowe symptomy centralnej sensytyzacji

Jak w takim razie dochodzi do utrwalenia odczucia bólowego? Zazwyczaj zaczyna się od reakcji receptorów nocyceptywnych na faktyczne bądź potencjalne uszkodzenie tkanki. Organizm więc korzysta ze swoich zdrowych mechanizmów ostrzegawczo-ochronnych. Natomiast na to, na ile ta reakcja może przejść w patologiczny stan przewlekłego bólu wpływa wiele czynników predyspozycyjnych i sprzyjających, takich jak m. in. depresja, stany lękowe, przeżyte traumy czy poczucie bezsilności [14].
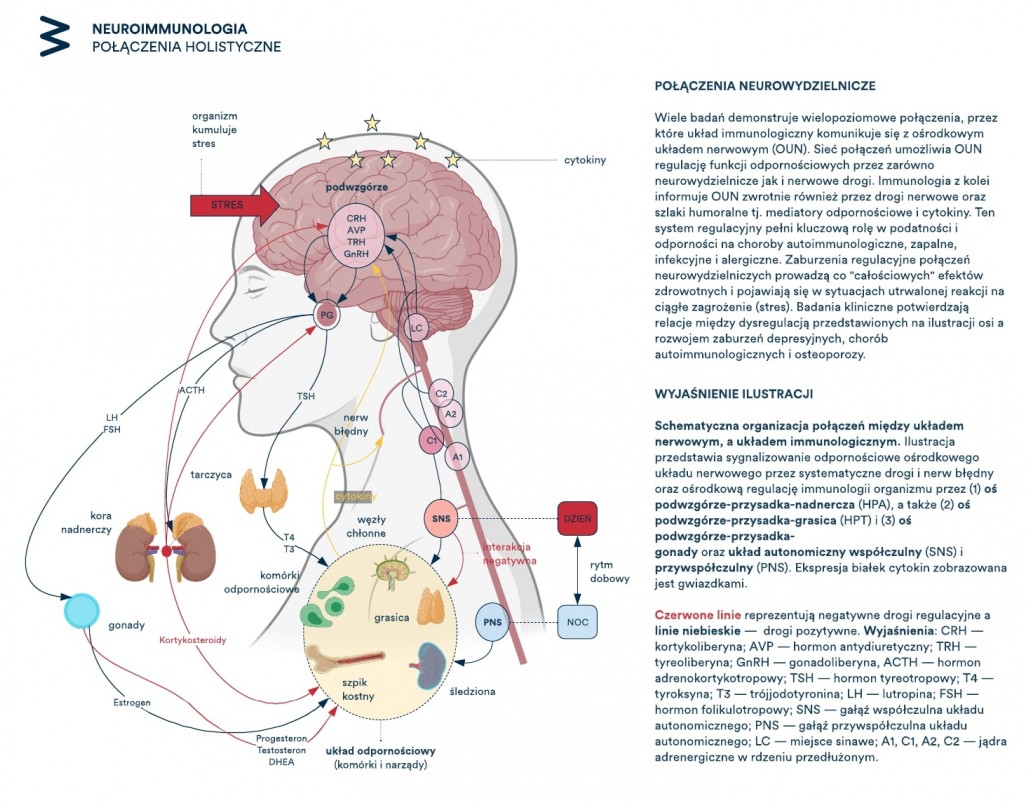
No dobrze, ale dlaczego z kolei stany psychiczne prowadzą do chronicznego bólu? Nie komplikując za dużo, główną naszą uwagę powinniśmy zwrócić w stronę osi przysadka- podwzgórze-nadnercza (ang. HPA), odgrywającej znaczną rolę w procesach homeostazy dzięki swojemu wpływowi na procesy metaboliczne i odpornościowe. Wydziela ona mianowicie kortyzol, czyli hormon stresu. W zdrowych, naturalnych warunkach jest on bardzo ważny i korzystny, np. w sytuacjach wymagających nagłego działania i mobilizacji organizmu, takich jak ucieczka czy walka. Dochodzi wtedy do pobudzenia części współczulnej autonomicznego układu nerwowego (AUN), na który nie mamy całkowitego wpływu. Negatywne stany psychiczne przez swego rodzaju symulację sytuacji ciągłego zagrożenia prowadzą jednak do uszkodzenia mechanizmu samoregulacji, czego skutkiem są m. in. opisywane wcześniej negatywne skutki, w tym utrwalenie reakcji bólowej [17]. Samo błędne koło wzajemnego feed- backu łączące ból, umysł, OUN i AUN doprowadza ostatecznie do realnych zmian w rdzeniu kręgowym i mózgu [18].
Ilustracja 2. Neuroimmunologia
Skoro mamy już podstawowe pojęcie na temat naszego układu nerwowego i hormonalnego, przejdźmy dalej. Na tym etapie warto wprowadzić znane w wywiadzie klinicznym pojęcie żółtych flag. Zostały opracowane z myślą bycia przystępnym narzędziem do diagnozy nocyplastycznego bólu podczas pierwszej wizyty w gabinecie. Klinicysta na podstawie serii pytań może ustalić w jakim stanie psychospołecznym znajduje się pacjent. Z każdą flagą zwiększa się szansa, iż to pacjent przez swoją higienę życia sam nieświadomie utrzymuje się w stanie przewlekłego bólu. Wśród żółtych flag wymienia się np. [19]:
- kinezjofobię – lęk przed ruchem; podejście – „jeżeli zacznę się ruszać, mój ból tylko się pogorszy”, również przekonanie, że najpierw ból musi zniknąć, by podjąć się aktywności ruchowej,
- katastrofizację – podejście – „jestem w bardzo złym stanie, a będzie tylko gorzej, nikt i nic nie jest w stanie mi pomóc”,
- negatywny nastrój,
- zaburzenia snu i/lub odżywiania,
- depresję i inne choroby psychiczne,
- bierność w terapii,
- problemy w domu/pracy,
- wcześniejsza historia bólu przewlekłego.
Jeżeli ktoś z czytelników utożsamia się z większością powyższych flag, niech uświadomi sobie jak bardzo jego emocje i przekonania wpływają na jej/jego poczucie bólu [20]. Wpływ katastrofizacji na intensyfikację bólu został udowodniony eksperymentalnie [21], a w przypadku lęku przed ruchem dowiedziono korzyści płynących z ćwiczeń pomimo dolegliwości bólowych. Skoro ból nie jest związany dłużej z uszkodzeniem tkanki, lekarstwem na niego nie jest wycofanie się z aktywności, ale dociążanie organizmu w granicy, w której ból jest akceptowalny i dobieranie wg. tego zakresów, ciężarów, liczby powtórzeń itd. [22]. Uciekanie od bólu w stan bezruchu, ale też nadmierne wyciszanie go np. opioidowymi lekami przeciwbólowymi obniży jeszcze bardziej próg pobudliwości, „zachęcając” nasz mózg do utrzymania dolegliwości [23].
Jak można się domyślić, wina za epidemię chronicznego bólu nie leży po stronie samych pacjentów, ale też klinicystów. Domykając temat leków – nadmierne używanie leków przeciwzapalnych okazuje się również wpływać na mechanizm utrzymywania się stanów przewlekłych bolesności [24]. Ponadto, na Zachodzie popularność wysyłania pacjentów na badania obrazowe (szczególnie MRI) bez realnych wskazań ku temu (tzw. „czerwonych flag”) sięga wyżyn [25]. Idąc za badaniami z ostatnich lat można mówić już o jatrogennych skutkach wczesnych badań obrazowych [26], budujących w umysłach pacjentów mylne wrażenie chorego/uszkodzonego ciała, co tylko potęgowane jest faktycznym nierozumieniem przez przeciętnego pacjenta skomplikowanego języka wyników owych badań [27]. W sytuacjach nieustępowania bólu, lekarze często decydują się na ostateczne rozwiązanie – zabieg chirurgiczny. Jak wspomniałem jednak w poprzedniej części artykułu, w przypadku nocyplastycznego bólu przewlekłego, operacje takie nie są korzystniejsze niż operacje placebo [8], ale w przeciwieństwie do nich mogą prowadzić do poważnych powikłań. Strategie części dzisiejszych lekarzy (głównie ortopedów) pt. „bierz tabletki, aż nie przejdzie” oraz „jak nie przejdzie to pod nóż” wydają się więc w świetle dzisiejszych odkryć naukowych wyjątkowo niewystarczające.
Swój kamień do tej epidemiologicznej lawiny dokłada również podejście części terapeutów manualnych, stosujących wyłącznie techniki pasywne na pacjentach, nie oferując przy tym narzędzi, które uczyniłyby go samodzielnym. Często operując na obalonych dawno paradygmatach medycyny manualnej przekonują pacjentów o mechanicznym wpływie ich rąk np. na „poprzestawiane kręgi”, które oni nastawiają. Jak okazuje się, terapia manualna zamiast, jak kiedyś uważano mechanicznie wpływać na tkanki, pobudza raczej neurofizjologiczne reakcje naszego organizmu [28] i o ile może być ona nieoceniona np. w stanach ostrych czy podczas terapii stosowanych w ścisłym kontekście osteopatycznym; w przypadku radzenia sobie z bólem chronicznym powinna być traktowana jako dodatek, część większej całości [29].
Tak więc wspólną cechą negatywną zarówno pewnych lekarzy, jak i fizjoterapeutów jest upodobanie do etykietowania swoich pacjentów – terminy w rodzaju „wypadniętego dysku”, „choroby degeneracyjnej” czy „dysfunkcji posturalnej” niepotrzebnie tworzą kaskadę kolejnych negatywnych przekonań prowadzących do katastrofizacji objawów i kinezjofobii u podopiecznych. Zachęca się w takich przypadkach do przemyślenia strategii kontaktu z pacjentami w kierunku lepszej edukacji, objaśniania terminów medycznych oraz ostrożniejszego dobierania słów [30]. Niedawne badanie kohortowe na ponad 5 tysiącach uczestników wykazało, iż z każdym jednym błędnym zaleceniem spośród wymienionych wcześniej zwiększa się szansa na przeistoczenie bólu ostrego odcinka lędźwiowego w ból o charakterze chronicznym [31]. Podobnych wniosków można się doszukać dla innych części ciała – np. na sukces w powrocie do sportu po zerwanym ACLu w znacznym stopniu wpływają czynniki psychologiczne i podejście pacjenta [32].
Czy więc to wszystko? Wystarczy pozytywne podejście i ból zniknie? Nie do końca. Nauka z każdym dniem bada kolejne hipotezy dotyczące czynników wpływających na ból. Ostatnie opracowania wykazują znaczny związek między tym co odczuwamy i tym co jemy. Okazuje się bowiem, że typowa dla mieszkańca Zachodu niezrównoważona dieta promuje w organizmie zjawisko zapalenia układowego (ang. systemic inflammation). W kontekście chronicznego bólu mowa tu o zapaleniu układu nerwowego, a konkretnie komórek glejowych, które znajdują się przede wszystkim w mózgu i innych elementach OUN. Uważa się obecnie, iż stan ten powodowany jest takimi czynnikami jak stres oksydacyjny, obwodowe stany zapalne oraz zmiany w mikroflorze jelit, które mogą przyczynić się z kolei do zwiększonego ryzyka chorób auto-immunologicznych [33]. Praktyczne zastosowania tej (i podanej za chwilę) wiedzy postaram się przedstawić w ostatniej części tekstu.
Kolejna istotna zależność zdaje się mieć wiele wspólnego z tym jak oddychamy. Powtarzając za Leonem Chaitowem – chroniczne zaburzenia oddychania negatywnie wpływają na kontrolę motoryczną, wrażliwość neurologiczną oraz progi odczuwania bólu. Przykładem takiego schorzenia jest chroniczna hiperwentylacja. Powodowana nadaktywnością układu współczulnego (brzmi znajomo?), który stawia organizm w stan „wiecznej walki” prowadzi do alkalozy (stanu obniżenia CO2 w krwi), z czym z kolei wiążą się skurcze mięśni gładkich, ograniczenie przepływu krwi, a co za tym idzie zmniejszonej dostawy tlenu do tkanek. Przekładając to na codzienne życie, zespół hiperwentylacji skutkuje m. in. nieumiejętnością wzięcia pełnego oddechu, częstego wzdychania, niewyjaśnionymi dolegliwościami bólowymi, zmęczeniem, lękiem, a nawet atakami paniki [34].
Ilustracja 3. Hiperwentylacja
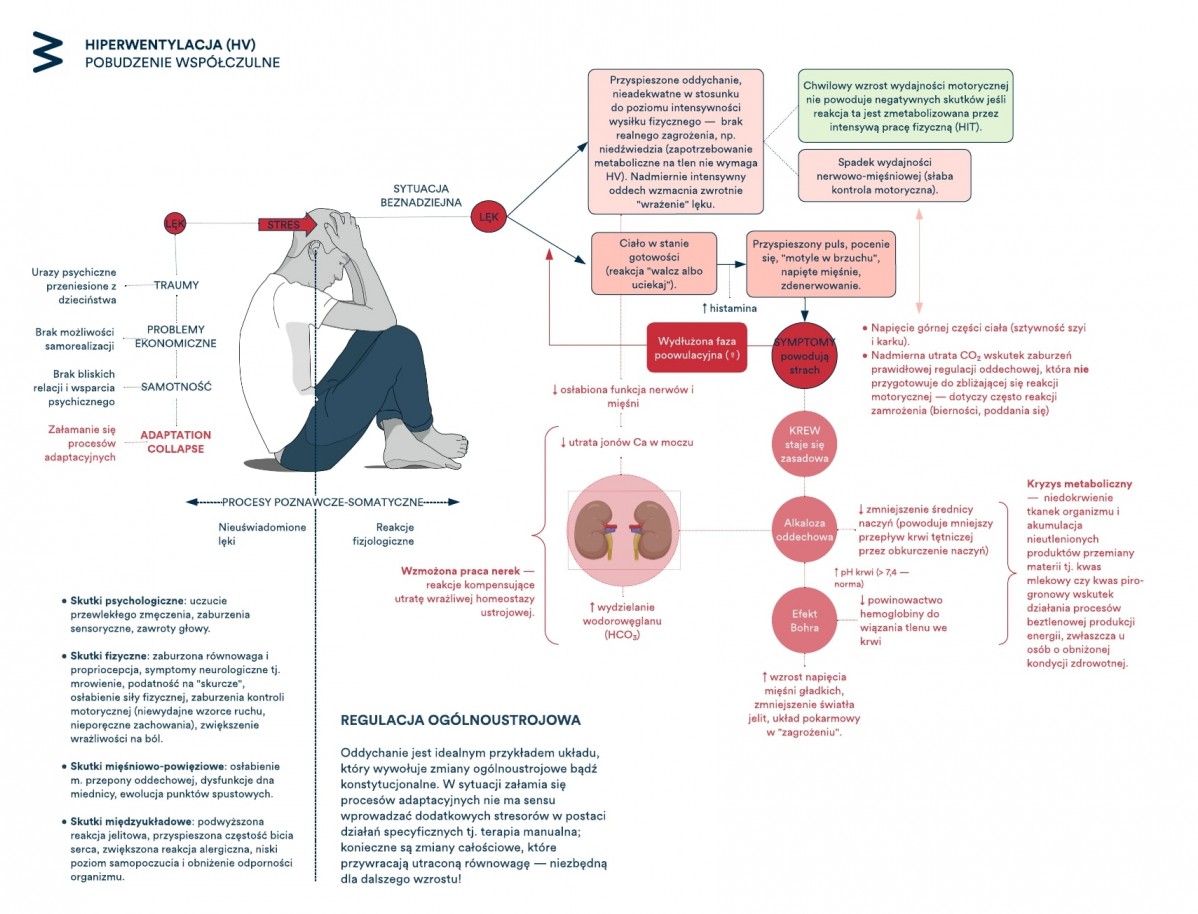
Ostatnim elementem jaki pragnę tu wymienić jest wartość snu. Jak opisuje po raz kolejny nieoceniony Jo Nijs wraz ze współpracownikami, ściśle związana z mechanizmami centralnej sensytyzacji bezsenność charakteryzuje się obecnością stanów neurozapalnych, idzie w parze z podwyższonym stresem/uczuciem lęku oraz nie odpowiada pozytywnie na terapie farmakologiczne. Jako główny mechanizm winowajczy od strony neurofizjologii upatruje się zaburzenia na tle dystrybucji takich hormonów jak dopamina i serotonina. Same niedobory snu wzmagają uczucie hiperalgezji, a nawet potrafią powodować spontaniczne epizody bólowe u ludzi zdrowych. Sugeruje to, że zaburzenia snu nie tylko potęgują mechanizmy nocyplastyczne, ale również mogą stanowić czynnik etiologiczny – być źródłem bólu [35].
Tutaj pragnę polecić lekturę artykułu Pawła Krótkiego na temat zespołów czynnościowych objawów neurologicznych (ang. Functional Neurological Disorders) znajdujący się na naszym blogu. Jest to temat ściśle związany z opisywanymi przeze mnie w mechanizmami, skupiający się jednak na trochę innych ich objawach. Link zamieszczam na końcu bibliografii [45].
CO ZROBIĆ Z BÓLEM? – PODSUMOWANIE
Powtórzę po raz kolejny – ból to zjawisko skomplikowane. W walce z nim warto udać się do specjalistów, szczególnie w przypadku bólów ostrych. Ale jak starałem się wykazać w niniejszym tekście – ból jest też zjawiskiem w największym stopniu zależnym od nas samych i tego, w jaki sposób do niego podejdziemy. Ból jest zawsze doświadczeniem subiektywnym, którego postrzegania uczymy się całe życie na podstawie różnych doświadczeń [36].
Mimo, iż świat nauki przekonany jest o niewielkim związku między zmianami strukturalnymi tkanek, a faktycznym odczuwaniem bólu, zamiast wzrostu codziennej aktywności ludzi w kierunku samoregulacji organizmu obserwujemy zwiększoną liczbę: zachowań kinezjofobicznych, badań obrazowych, zabiegów operacyjnych oraz terapii pasywnych nastawionych na „naprawianie” pacjenta. Średnie koszty leczenia chronicznego bólu są około dwa razy wyższe w porównaniu z leczeniem bólów ostrych [37]. Jeżeli chcemy zapobiec temu cierpieniu, potrzebne jest nowe podejście do leczenia wszystkich przypadków bólu, który nie jest związany z urazami i nie jest częścią poważnych jednostek chorobowych. Podejście takie powinno kłaść nacisk na “wyleczenie” społeczeństwa z konsumpcyjnego szukania prostych, natychmiastowych rozwiązań w postaci „magicznych” tabletek czy pasywnych terapii (które jeżeli dają efekty to na moment) i w zamian za to oferować narzędzia dające długotrwałe efekty i prowadzące do uwłasnowolnienia pacjentów [38] – w myśl zasady „nie leczymy ciała, ciało leczy się samo, my tylko torujemy mu drogą”.
Postaram się więc zebrać w tym miejscu kilka wskazań w duchu opisanego powyżej podejścia:
1. Edukacja – nie chodzi tu tylko o przygotowanie klinicystów wg. nowoczesnych standardów podejścia do pacjenta, tj. unikania komunikatów nocebo i wysyłaniu na badania obrazowe tylko w przypadku obecności tzw. czerwonych flag, ale przede wszystkim o edukacji pacjentów, do czego nawołuje np. L. G. Moseley w artykule z 2018 roku. Prawdopodobnie najważniejszym w procesie odwracania epidemii bólu przewlekłego jest uświadomienie i uwrażliwienie ludzi o tym jak ból działa i skąd się bierze, przez takie komunikaty jak:
- „kręgosłup jest niesamowicie silną (a więc nie niestabilną i przestawiającą się) strukturą, chronioną dodatkowo przez złożony system alarmowy”,
- „ból kręgosłupa (ale nie tylko jego) może być brutalnie dotkliwy nawet w przypadku, kiedy nic złego się w nim nie dzieje”,
- „zadaniem bólu jest zdrowa ochrona tkanki, ale jego intensywność jest modyfikowana przez wiele różnych czynników, w tym psychologicznych oraz społecznych” [39].
W edukacji pomocne mogą być też infografiki w rodzaju opracowanego jeszcze w zeszłym wieku Mature Organism Model (w skrócie MOM) [40], czy serii materiałów graficznych wypuszczonych przez KIF w 2019 roku [41].
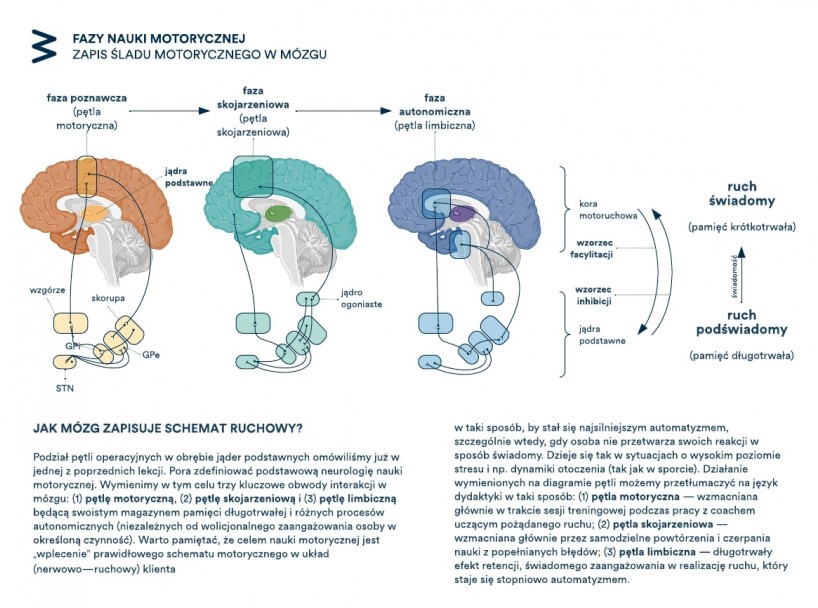
2. Ruch – wypracowywany ewolucyjnie przez setki tysięcy lat regulator stresu. Naturalny ruch nie tylko czyni nas silniejszymi czy elastyczniejszymi, co najważniejsze jest on podstawowym mechanizmem samoregulacji szali układu współczulnego i przywspółczulnego. Przyzwyczajając ciało do współczesnego stylu życia (8 godzin w pracy siedząc -> „odpoczynek” w domu siedząc -> sen) wytracamy z każdym dniem nasze naturalne dziedzictwo. Niedobodźcowany organizm zmniejsza swój próg odporności na stres, co skutkuje generalnym obniżeniem jego funkcji. W takim stanie nawet mały nowy bodziec staje się nie do udźwignięcia. Ponadto, wykazać można bezpośredni związek pomiędzy ośrodkami odpowiedzialnymi w mózgu za ruch (zarówno świadomy jak i nieświadomy), a ośrodkami pełniącymi funkcje kojarzeniowe i przetwarzanie emocji. Dla bardziej wnikliwych – mowa tu o trzech pętlach tych samych struktur w mózgu – jąder podstawnych. Stąd proste wskazanie – rusz się! Nie zastanawiaj się za długo jaki rodzaj aktywności będzie „zdrowy” – dopóki nie próbujesz od dnia #1 dźwignąć 300kg na przysiad czy przebiec maratonu nie dotykając wcześniej butów biegowych, każdy rodzaj ruchu jest dobry, tak długo jak sprawia ci przyjemność.
Ilustracja 4. Fazy nauki motorycznej
3. Nastawienie – świadomość możliwości przejęcia kontroli nad bólem to podstawa. Chodzi tu przede wszystkim o unikanie katastrofizacji i lęku przed ruchem poprzez świadome zrozumienie, że stany emocjonalne w znacznym stopniu wpływają na obecne odczucia. Przyjęcie roli przegranego w walce z bólem prowadzi do błędnego koła zachowań niekorzystnych w postaci prób „przeleżenia” bólu w łóżku przez kilka dni czy nadmiernego stosowania środków przeciwbólowych. Jeżeli nie potrafisz sam poradzić sobie ze swoimi emocjami, warto rozważyć wizytę u specjalisty – psychoterapeuty lub psychiatry.
4. Oddech – kluczem dla niektórych osób cierpiących na chroniczne bóle może być reedukacja oddechowa. Aktywując przeponę (główny mięsień oddechowy), a wraz z nią mięśnie głębokie stabilizujące tułów jesteśmy w stanie przywrócić naturalną homeostazę organizmu i wyciszyć nieco „rozszalały” układ współczulny. Środkiem ku temu są zazwyczaj: nauka oddychania torem dolnożebrowym, nauka oddychania nosem oraz stosowanie ćwiczeń oddechowych wydłużających wydech. Sam trening oddechowy jest przecież popularną metodą walki z zaburzeniami lękowymi [34], co tylko podkreśla rolę holistycznego podejścia w terapii bólów przewlekłych.
5. Styl życia – w przypadku zwalczania bezsenności, najlepsza na ten moment wydaje się terapia poznawczo-behawioralna uzupełniona o takie elementy jak: edukacja nt. bólu nocyplastycznego, ograniczenia dotyczące pory snu, promocja higieny snu czy instrukcje kontroli bodźców [35]. Ale co w przypadku, gdy nie cierpimy na bezsenność, tylko mniej lub bardziej dotkliwe formy zmęczenia? Oczywiście wszystkie przed chwilą wymienione zalecenia zadziałają tu równie skutecznie, ale wystarczy być może powiedzieć, iż powinniśmy skupić się na naturalnych sposobach promocji układu przywspółczulnego (odpowiedzialnego właśnie za wyciszenie i odpoczynek):
- zmniejszeniu ekspozycji na stresory – zrób sobie na jakiś czas przerwę od pracy zawodowej i spróbuj dać organizmowi jakiś inny, delikatniejszy bodziec,
- próbach „zabawy” naturalnymi, promującymi odpoczynek pozycjami ułożeniowymi ciała zawierających w sobie elementy delikatnego rozciągania statycznego,
- zwiększeniu ekspozycji na środowisko zewnętrzne – pospaceruj w ciszy na świeżym powietrzu np. w lesie,
- eksperymentach z interwencjami biernymi – przejdź się na masaż relaksacyjny, staraj się spać godzinę dłużej, weź rano zimny prysznic, a przed snem gorącą kąpiel.
Co się tyczy diety, najważniejsze zalecenia na ten moment wg. nauki to [33]:
- włączenie do diety owoców i warzyw – substancje czynne w nich zawarte zmniejszają stres oksydacyjny, dodatkowo jedząc je zwiększasz dzienne spożycie błonnika,
- spożywanie mononienasyconych i długołańcuchowych kwasów tłuszczowych – przede wszystkim mowa tu o daniach bogatych w kwas omega-3 oraz oliwie z oliwek,
- zwiększenie spożycia wody – staraj się wypić w ciągu dnia co najmniej 1,5 litra czystej wody,
- ograniczenie lub wyłączenie z diety żywności wysokoprzetworzonej – żywność ta przepakowana jest tanią energią w postaci ogromnych ilości cukru, tłuszczów, soli, a w przypadku napoi także kofeiny, oferując za to mierne wartości odżywcze,
- ograniczenie spożycia kawy – staraj się nie pić w godzinach popołudniowych i nie przekraczać 400mg na dzień;
- dyskusyjnie, na ból wpływać może także niedobór wapnia, cynku, kwasu foliowego, magnezu, selenu i witamin A-E-K oraz B6 [42].
A i nie zapominajmy o rzuceniu palenia [38]!
Zamykając niniejszy artykuł, pozwolę sobie w ramach zakończenia uświadomić, iż od jakiegoś czasu w literaturze przedmiotu pojawiają się dogłębne opracowania zintegrowanych systemów kompleksowej terapii bólu w rodzaju np. Cognitive Functional Therapy O’Sullivana, które z grubsza zawierają w swojej metodyce opisane tutaj wcześniej wskazania [43]. Co chyba ważniejsze, podobne propozycje specjalistów nie ograniczają się tylko do teoretycznych wskazań, ale zbierają faktyczne plony [44]. Tak więc – nie dajcie się bólowi!
Jeżeli zainteresował Cię powyższy artykuł zapraszamy do zapoznania się z kursem „Alfabet Ruchu”, w którym szczegółowo opisujemy istotę ruchu oraz jego ponadczasowy biologiczny sens:
https://body-work.com.pl/alfabet-ruchu/
AUTOR

Szymon Frankowski – fizjoterapeuta, trener medyczny, technik masażysta.
LITERATURA
[1] Duncan, G. (2000). Mind-Body Dualism and the Biopsychosocial Model of Pain: What Did Descartes Really Say? The Journal of Medicine and Philosophy, 25(4), 485–513.
[2] Trachsel LA, Munakomi S, Cascella M. Pain Theory. [Updated 2022 Apr 20]. In: StatPearls
[3] Melzack R. Pain and the neuromatrix in the brain. J Dent Educ. 2001 Dec;65(12):1378- 82.
[4] Jensen MC, Brant-Zawadzki MN, Obuchowski N, Modic MT, Malkasian D, Ross JS. Magnetic resonance imaging of the lumbar spine in people without back pain. N Engl J Med. 1994 Jul 14;331(2):69-73
[5] Odding E, Valkenburg HA, Algra D, Vandenouweland FA, Grobbee DE, Hofman A. Associations of radiological osteoarthritis of the hip and knee with locomotor disability in the Rotterdam Study. Ann Rheum Dis. 1998 Apr;57(4):203-8
[6] Gill TK, Shanahan EM, Allison D, Alcorn D, Hill CL. Prevalence of abnormalities on shoulder MRI in symptomatic and asymptomatic older adults. Int J Rheum Dis. 2014 Nov;17(8):863-71
[7] Weiner DK, Rudy TE, Kim YS, Golla S. Do medical factors predict disability in older adults with persistent low back pain? Pain. 2004 Nov;112(1-2):214-20
[8] Louw A, Diener I, Fernández-de-Las-Peñas C, Puentedura EJ. Sham Surgery in Orthopedics: A Systematic Review of the Literature. Pain Med. 2017 Apr 1;18(4):736- 750
[9] Kasch R, Truthmann J, Hancock MJ, Maher CG, Otto M, Nell C, Reichwein N, Bülow R, Chenot JF, Hofer A, Wassilew G, Schmidt CO. Association of Lumbar MRI Findings with Current and Future Back Pain in a Population-based Cohort Study. Spine (Phila Pa 1976). 2022 Feb 1;47(3):201-211
[10] Zhong M, Liu JT, Jiang H, Mo W, Yu PF, Li XC, Xue RR. Incidence of Spontaneous Resorption of Lumbar Disc Herniation: A Meta-Analysis. Pain Physician. 2017 Jan- Feb;20(1):E45-E52
[11] Apkarian AV, Baliki MN, Geha PY. Towards a theory of chronic pain. Prog Neurobiol. 2009 Feb;87(2):81-97
[12] https://www.iasp-pain.org/publications/iasp-news/iasp-announces-revised-definition- of-pain/
[13] Nijs J, Torres-Cueco R, van Wilgen CP, Girbes EL, Struyf F, Roussel N, van Oosterwijck J, Daenen L, Kuppens K, Vanwerweeen L, Hermans L, Beckwee D, Voogt L, Clark J, Moloney N, Meeus M. Applying modern pain neuroscience in clinical practice: criteria for the classification of central sensitization pain. Pain Physician. 2014 Sep-Oct;17(5):447-57
[14] Woolf CJ. Central sensitization: implications for the diagnosis and treatment of pain. Pain. 2011 Mar;152(3 Suppl):S2-S15
[15] Nijs J, Lahousse A, Kapreli E, Bilika P, Saraçoğlu İ, Malfliet A, Coppieters I, De Baets L, Leysen L, Roose E, Clark J, Voogt L, Huysmans E. Nociplastic Pain Criteria or Recognition of Central Sensitization? Pain Phenotyping in the Past, Present and Future. J Clin Med. 2021 Jul 21;10(15)
[16] Adams LM, Turk DC. Psychosocial factors and central sensitivity syndromes. Curr Rheumatol Rev. 2015;11(2):96-108
[17] https://www.instagram.com/p/CKdcaYMBGtz/?hl=pl
[18] Tagliaferri SD, Fitzgibbon BM, Owen PJ, Miller CT, Bowe SJ, Belavy DL. Brain structure, psychosocial, and physical health in acute and chronic back pain: a UK Biobank study. Pain. 2022 Jul 1;163(7):1277-1290
[19] https://chiro.org/Graphics_Box_LOW_BACK/FULL/Yellow_Flags.pdf
[20] Vachon-Presseau E, Centeno MV, Ren W, Berger SE, Tétreault P, Ghantous M, BariaA, Farmer M, Baliki MN, Schnitzer TJ, Apkarian AV. The Emotional Brain as a Predictor and Amplifier of Chronic Pain. J Dent Res. 2016 Jun;95(6):605-12
[21] Samuelly-Leichtag G, Eisenberg E, Zohar Y, Andraous M, Eran A, Sviri GE, Keynan O. Mechanism underlying painful radiculopathy in patients with lumbar disc herniation.Eur J Pain. 2022 Jul;26(6):1269-1281
[22] Smith BE, Hendrick P, Bateman M, Holden S, Littlewood C, Smith TO, Logan P.Musculoskeletal pain and exercise-challenging existing paradigms and introducing new. Br J Sports Med. 2019 Jul;53(14):907-912
[23] Nijs, J., Leysen, L., Vanlauwe, J., Logghe, T., Ickmans, K., Polli, A., … Huysmans, E.(2019). Treatment of central sensitization in patients with chronic pain: time for change? Expert Opinion on Pharmacotherapy, 1–10
[24] https://www.mcgill.ca/newsroom/channels/news/discovery-reveals-blocking-inflammation-may-lead-chronic-pain-339532
[25] Sajid IM, Parkunan A, Frost K. Unintended consequences: quantifying the benefits, iatrogenic harms and downstream cascade costs of musculoskeletal MRI in UK primary care. BMJ Open Quality 2021;10
[26] Webster BS, Cifuentes M. Relationship of early magnetic resonance imaging for work- related acute low back pain with disability and medical utilization outcomes. J Occup Environ Med. 2010 Sep;52(9):900-7
[27] Farmer C, O’Connor DA, Lee H, et al. Consumer understanding of terms used in imaging reports requested for low back pain: a crosssectional survey. BMJ Open 2021;11
[28] Vigotsky AD, Bruhns RP. The Role of Descending Modulation in Manual Therapy and Its Analgesic Implications: A Narrative Review. Pain Res Treat. 2015;2015:292805. doi: 10.1155/2015/292805. Epub 2015 Dec 16
[29] Coronado RA, Bialosky JE. Manual physical therapy for chronic pain: the complex whole is greater than the sum of its parts. J Man Manip Ther. 2017 Jul;25(3):115-117
[30] Friedman DJ, Tulloh L, Khan KMPeeling off musculoskeletal labels: sticks and stones may break my bones, but diagnostic labels can hamstring me forever. British Journal of Sports Medicine 2021;55:1184-1185.
[31] Stevans JM, Delitto A, Khoja SS, Patterson CG, Smith CN, Schneider MJ, Freburger JK, Greco CM, Freel JA, Sowa GA, Wasan AD, Brennan GP, Hunter SJ, Minick KI, Wegener ST, Ephraim PL, Friedman M, Beneciuk JM, George SZ, Saper RB. Risk Factors Associated With Transition From Acute to Chronic Low Back Pain in US Patients Seeking Primary Care. JAMA Netw Open. 2021 Feb 1;4(2)
[32] Ardern CL, Webster KE, Taylor NF, Feller JA. Return to sport following anterior cruciate ligament reconstruction surgery: a systematic review and meta-analysis of the state of play. Br J Sports Med. 2011 Jun;45(7):596-606
[33] Brain K, Burrows TL, Bruggink L, Malfliet A, Hayes C, Hodson FJ, Collins CE. Diet and Chronic Non-Cancer Pain: The State of the Art and Future Directions. J Clin Med. 2021 Nov 8;10(21):5203
[34] Leon Chaitow, Breathing pattern disorders, motor control, and low back pain, Journal of Osteopathic Medicine, Volume 7, Issue 1, 2004, Pages 33-40, ISSN 1443-8461,
[35] Nijs, J., Mairesse, O., Neu, D., Leysen, L., Danneels, L., Cagnie, B., … Goubert, D.(2018). Sleep Disturbances in Chronic Pain: Neurobiology, Assessment, and Treatment in Physical Therapist Practice. Physical Therapy, 98(5), 325–335.
[36] https://www.iasp-pain.org/wp-content/uploads/2022/04/revised-definition-flysheet_R2.pdf
[37] Becker A, Held H, Redaelli M, Strauch K, Chenot JF, Leonhardt C, Keller S, Baum E, Pfingsten M, Hildebrandt J, Basler HD, Kochen MM, Donner-Banzhoff N. Low back pain in primary care: costs of care and prediction of future health care utilization. Spine (Phila Pa 1976). 2010 Aug 15;35(18)
[38] Lewis J, O’Sullivan P Is it time to reframe how we care for people with non-traumatic musculoskeletal pain?British Journal of Sports Medicine 2018;52:1543-1544
[39] Moseley, G. L. (2018). Whole of community pain education for back pain. Why does first-line care get almost no attention and what exactly are we waiting for? British Journal of Sports Medicine, bjsports–2018–099567
[40] https://cor-kinetic.com/wp-content/uploads/2018/01/mom-model.pdf
[41] https://kif.info.pl/informacje/bol-przewlekly-tematem-przewodnim-swiatowego-dnia-fizjoterapii-pobierz-materialy-graficzne-do-wykorzystania-w-praktyce-zawodowej/
[42] Elma Ö, Yilmaz ST, Deliens T, Coppieters I, Clarys P, Nijs J, Malfliet A. Do Nutritional Factors Interact with Chronic Musculoskeletal Pain? A Systematic Review. J Clin Med. 2020 Mar 5;9(3):702
[43] O’Sullivan PB, Caneiro JP, O’Keeffe M, Smith A, Dankaerts W, Fersum K, O’Sullivan K. Cognitive Functional Therapy: An Integrated Behavioral Approach for the Targeted Management of Disabling Low Back Pain. Phys Ther. 2018 May 1;98(5):408-423
[44] Malfliet A, Kregel J, Coppieters I, De Pauw R, Meeus M, Roussel N, Cagnie B, Danneels L, Nijs J. Effect of Pain Neuroscience Education Combined With Cognition- Targeted Motor Control Training on Chronic Spinal Pain: A Randomized Clinical Trial. JAMA Neurol. 2018 Jul 1;75(7):808-817
[45] https://body-work.com.pl/blog/fnd-czyli-psychosomatyka-do-lamusa/